КОХЛЕАРНАЯ ИМПЛАНТАЦИЯ В КЛИНИКАХ ТЕЛЬ-АВИВА
Кохлеарная имплантация - является одной из самых эффективных современных методик, использующихся для лечения врождённой и приобретенной глухоты у пациентов всех возрастов. Это незаменимое средство слухоречевой реабилитации лиц с высокой степенью двусторонней тугоухости. Суть данного подхода - стимуляция волокон слухового нерва при помощи введенного в улитку электрода.
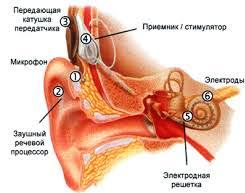
Кохлеарный имплантат — медицинский прибор, позволяющий частично или полностью восстановить слух некоторым пациентам с выраженной или тяжёлой потерей слуха сенсоневральной этиологии.
В последние годы кохлеарная имплантация широко применяется более чем в восьмидесяти странах мира, в том числе и в Израиле как единственный метод хирургической реабилитации людей с сенсоневральной глухотой.
Обычно глухота характеризуется повышением порогов слышимости в 90 дБ и более с обеих сторон, рассчитанным как среднее значение порогов на четырех частотах. Реабилитация пациентов с такой степенью потери слуха с помощью новых цифровых слуховых аппаратов до операции осуществима не всегда и не в полной мере. Чаще всего в таких случаях они не могут обеспечить комфортное восприятие звука и высокую разборчивость речи.
Современная технология восстановления слуховой функции или ее развития у детей с врожденной или приобретенной сенсоневральной глухотой связана именно с кохлеарной имплантацией.
По принципу своей работы кохлеарный имплантат не усиливает звук, как другие слуховые аппараты – его действие связано с прямой стимуляцией чувствительных окончаний слуховых нервов, которые находятся в улитке – части внутреннего уха, отвечающей за восприятие звука.

Существует несколько видов кохлеарных имплантатов, но все они имеют схожую конструкцию и состоят из наружной и внутренней (имплантируемой) частей:
Состоит кохлеарный имплантат из внешней части, которая включает в себя микрофон, передатчик и микропроцессор, преобразующий звук в электроимплульсы, и внутренней (имплантируемой), содержащей специальный приёмник, цепочку вживляемых во внутреннее ухо электродов и дешифратор сигналов.
В соответствующих условиях кохлеарная имплантация дает больному с глухотой способность восприятия звуков окружающей среды и понимания речи людей, хотя ему все равно необходима постимплантационная терапия.
Кохлеарная имплантация значительно улучшает качество жизни пациентов с комбинированной глухотой и слепотой. Она позволяет им получать и воспринимать больше информации из окружающего мира, позволяет им общаться, обеспечивать ориентацию в пространстве, что улучшает их взаимодействие с людьми и хоть как то избавляет их от изоляции.
Принцип работы кохлеарных имплантатов
Кохлеарные имплантаты работают по принципу применения тонотопической организации базилярной мембраны.
Тонотопическая организация заключается в том, что более низкие частоты проникают глубже и вызывают резонансные колебания частей мембраны, более близких к ее основанию, а более высокие частоты обладают меньшей проникающей способностью и вызывают резонанс более дальних частей мембраны, ближе к овальному окну.
Колебания волосковых клеток улитки, расположенных на мембране, вызывают образование электрических сигналов, которые возбуждают соответствующие волокна слухового нерва. При этом каждое волокно слухового нерва передает в мозг свою часть информации о звуках окружающего мира — свой диапазон частот.
У больных с нейросенсорной тугоухостью обычно отмечается уменьшение количества волосковых клеток ввиду генетической мутации или повреждения их во время некоторых заболеваний, например, менингита. Кроме того, эти клетки могут повреждаться ввиду воздействия некоторых токсичных веществ, например, определенных лекарственных средств, либо просто под влиянием сильных звуков.
Принцип действия кохлеарных имплантатов заключается в том, что они обходят поврежденные волосковые клетки и непосредственно воздействуют на волокна слухового нерва, используя для этого электрические импульсы. Тем самым происходит как бы имитация работы волосковых клеток, и мозг может воспринимать звуки.
Звук, который воспринимает микрофон, проходит обработку, преобразовываясь в электрические сигналы. Характеристика этих сигналов зависит от частоты, амплитуды, его силы и так далее.
Стимуляция электродов происходит по особым сложным алгоритмам, так как если бы этот процесс шел беспорядочно, это могло бы привести к повреждению как самих электродов, так и слухового нерва. Для разделения звуков на частоты применяется «стратегия Фурье». Данный алгоритм учитывает входную силу и мощность звуков разной частоты, число задействованных электродов и другие факторы.
Существуют и другие алгоритмы, которые применяются для лучшего распознавания гласных звуков, для чего в процессоре применяются определенные программные паттерны.
Для передачи преобразованного электрического сигнала с микрофона на процессор, подключенный к нерву, используется радиопередатчик. Это сделано для того, чтобы уменьшить возможность инфицирования при установке проводов и других передающих элементов.
Преобразованные речевым процессором сигналы и переданные с помощью передатчика воспринимаются радиоприемником. Этот элемент имплантата помещается в толщу кости позади уха.
В мире существует четыре основных компании-производителя кохлеарных имплантатов:
Cochlear AG (Австралия),
Med-El (Elektro-Medizinische, Австрия),
Bionics Advanced (США),
МХМ (Франция).
Кохлеарные имплантаты неэффективны в тех случаях, когда глухота обусловлена не поражением или гибелью волосковых клеток улитки, а поражением самого слухового нерва или свышележащих центров слуха (слуховой анализатор ствола мозга либо слуховой анализатор коры большого мозга). То есть, когда речь идет не о, а об истинном неврите слухового нерва или, например, о глухоте как последствии кровоизлияния в мозг, задевшего слуховые центры коры головного мозга.
Кохлеарные имплантаты также неэффективны в случаях, кальцификации или оссификации улитки — отложению кальция или прорастанию кости в улитку. Это мешает глубокому введению имплантата в улитку и повышает вероятность неэффективности операции.
Кохлеарный имплантат недостаточно эффективен у больных нейросенсорной тугоухостью, длительно живших так сказать «в полной тишине» (не носивших слуховой аппарат или редко пользовавшихся им, или получавших недостаточную компенсацию от пользования слуховым аппаратом), так как в данной ситуации ввиду недостаточной стимуляции веточки слухового нерва постепенно гибнут и атрофируются. Вместе с тем нельзя сказать, что этим больным кохлеарный имплантат не показан — он может помочь и больным с большой давностью глухоты.
Больным с незначительными или умеренными проявлениями нейросенсорной тугоухости обычно не показана кохлеарная имплантация. Это связано с тем, что после данной операции звук уже не попадает во внутреннее ухо обычным путем. Очень важна сохранность волосков слухового нерва для нормального функционирования имплантата. Если они разрушены, они не смогут реагировать на электрические стимулы имплантата и аппарат не будет работать. Кроме того, кохлеарная имплантация может применяться для лечения слуховой нейропатии.
Наиболее эффективны кохлеарные имплантаты у больных со «свежей», недавно возникшей тяжелой нейросенсорной потерей слуха или с недавним прогрессированием ранее имевшейся потери слуха, если до этого они успешно пользовались слуховым аппаратом и получавших от него адекватную компенсацию, более или менее социально и профессионально адаптированных, говорящих.
У детей, глухих от рождения или оглохших в раннем детстве, эффективность кохлеарного имплантата, выше при более раннем проведении операции.
Наилучшие кандидаты на операцию это:
Больные с тяжелой и выраженной нейросенсорной тугоухостью.
При наличии функционирующего слухового нерва.
При коротком периоде тугоухости и потере около 70 дБ.
Больные, имеющие хорошие навыки общения, речи и языка.
При отсутствии эффекта от других методов коррекции слуха.
При отсутствии противопоказаний к операции.
Возраст кандидатов на операцию. Применение кохлеарных имплантатов у больных с длительным периодом глухоты может привести к дезориентации, так как часть мозга, отвечающая за слух, при длительном отсутствии «нагрузки» начинает заниматься другими функциями. У пожилых пациентов польза, которую может дать операция должна оцениваться наряду с возможным риском операции и осложнениями.
ПРОВЕДЕНИЕ КОХЛЕАРНОЙ ИМПЛАНТАЦИИ
После положительного решения вопроса о возможности кохлеарной имплантации назначается дата операции по согласованию с кандидатом/его родственниками и хирургом.
Операция проводится под общей анестезией и длится от полутора до пяти часов.
Вначале перед операцией бреется и моется участок кожи позади ушной раковины.
После этого делается небольшой кожный разрез. Далее хирург сверлит сосцевидный отросток для того, чтобы получить доступ к внутреннему уху для введения матрицы электродов в улитку.
Обычно пациент может идти домой в тот же день, хотя иногда требуется пребывание в больнице в течение 1 – 2 дней.
Как и любая хирургическая операция кохлеарная имплантация может сопровождаться определенными рисками. В данном случае это может быть инфекция со стороны кожной раны, тиннитус (состояние, сопровождающееся шумом в ушах), повреждение вестибулярного аппарата, отвечающего за равновесие, а также повреждение лицевого нерва, что проявляется в параличе определенных мышц лица.
В 2 % случаев отмечается неэффективность функционирования аппарата, что может потребовать его удаления.
Операция имплантирования может повредить остатки имеющегося слуха у пациента. Поэтому многие врачи советуют проведение кохлеарной имплантации только с одной стороны, оставляя другое ухо для возможного биологического лечения, если такое будет возможно в будущем.
Через 1 – 4 недели после того, как операционная рана полностью заживет, аппарат включается и активируется.
Сразу после операции проводят детальную настройку кохлеарного импланта. Устанавливаются звуковой порог и диапазон воспринимаемых частот.
Период адаптации проходит под контролем ЛОР-врача и аудиолога.
Результаты операции обычно возникают не сразу и требуется постимплантационная терапия, а также время для того, чтобы мозг адаптировался к звукам.
В случае врожденной глухоты в течение нескольких лет проводятся аудиологическая тренировка и речевая терапия. Очень важна разговорная практика, которая проводится родителями ребенка, она даже важнее речевой терапии.
Оториноларингология в клиниках Тель-Авива – это ведущие специалисты отоларингологи, новейшее оборудование и современные и эффективные методы диагностики и лечения, индивидуальный и мультидисциплинарный подход к пациенту.
Пациенты клиник Тель-Авива имеют возможность жить и лечиться в одном из самых передовых городов Израиля. К услугам медицинских туристов современное оборудование, новые технологии и ведущие врачи страны.
Лечение в Тель-Авиве – это лучшие клиники Израиля, высококвалифицированные специалисты, новейшие медицинские разработки и оборудование, высококвалифицированная помощь пациентам практически во всех областях медицины.
+7(925) 446-46-15 - срочная организация лечения в Тель-Авиве
+7(925) 446-46-15 - срочная организация лечения в Тель-Авиве